Es una enfermedad de las articulaciones que se presenta en algunos enfermos de psoriasis, lo que le confiere unas características peculiares en cuanto a evolución y pronóstico.
La lesión articular es inflamatoria, es decir con dolor, hinchazón, calor, dificultad de movimiento de la articulación inflamada y a la larga posibilidad de deformación.
Sólo un 10% de enfermos con psoriasis desarrollarán artritis y la gravedad de ésta no tiene relación con la extensión de la lesión de la piel.
Es una enfermedad crónica, que evoluciona irregularmente a lo largo de la vida, con épocas de inactividad y épocas de inflamación y dolor.
La forma de manifestarse es diferente para cada individuo, habiéndose establecido cinco formas:
Artritis que afecta principalmente a las pequeñas articulaciones de las manos o de los pies.
Artritis que afecta de forma asimétrica a las articulaciones de las extremidades.
Artritis simétrica similar a otra enfermedad articular llamada Artritis Reumatoide.
Artritis mutilante, que es muy rara aunque destructiva y deformante.
Artritis que afecta a la columna y articulaciones de la pelvis o sacroilíacas (espondiloartritis psoriásica).
En muchos pacientes se superponen síntomas de las diversas formas.
En ocasiones, la artritis psoriásica puede afectar a otras partes del cuerpo diferentes de las articulaciones como pueden ser el ojo o el hueso. En este último, las lesiones aparecen principalmente a nivel de la inserción de los tendones y de los ligamentos. Es frecuente la inflamación de la inserción del tendón de Aquiles en el hueso calcáneo (talón).
¿A QUÉ SE DEBE?
No se sabe. La causa de la artritis psoriásica, se cree que es la consecuencia de una suma de factores genéticos, inmunológicos y ambientales.
Los factores genéticos o hereditarios, pueden influir en la aparición de la enfermedad en unos enfermos y no en otros, pero se desconoce exactamente cual es el elemento determinante para que unas personas desarrollen la artritis y otras con la misma herencia, no lo hagan. En cualquier caso, un 40% de los pacientes tienen antecedentes familiares.
La importancia de los factores inmunológicos parece incuestionable, de modo que cuando hay un déficit inmunológico, acostumbra a haber un rebrote de artritis psoriásica.
No se han descrito factores ambientales (clima, alimentación, tipo de vida...) específicos asociados a la aparición de la enfermedad.
El inicio de la artritis psoriásica suele ocurrir entre los 30 y los 50 años, aunque puede afectar a personas de cualquier edad y sexo.
Es una enfermedad frecuente ya que si consideramos que la psoriasis afecta a un 2% de la población y la artritis a un 10% de ellos, en España, sobre una población de unos 40 millones, habría 80.000 personas con artritis psoriásica.
¿QUÉ SÍNTOMAS DA?
La artritis psoriásica se inicia lentamente. La psoriasis acostumbra a aparecer años antes que la artritis y sólo un 15% de los artritíticos presentan antes la lesión articular que la lesión de la piel o de las uñas.
Los síntomas dérmicos (de la piel) son característicos:
Placas de piel roja, bien delimitadas, cubiertas de escamas blanquecinas y que frecuentemente se distribuyen de forma simétrica afectando a zonas de apoyo como los codos o las rodillas. También es frecuente la aparición de lesiones en el cuero cabelludo, pero en general el psoriasis puede afectar a toda la superficie cutánea. Las placas descamativas de la psoriasis suelen producir pocos síntomas salvo un discreto picor. Es muy característica la presencia de pequeños puntos hemorrágicos que se producen tras el rascado de la lesión. Es frecuente la afectación de las uñas, que puede variar, desde un fino piqueteado (como si se hubiese clavado un alfiler), a un despegamiento de la uña de su lecho con cambios de la coloración y/o engrosamiento marcado de la misma.
Los síntomas articulares son comunes a cualquier tipo de artritis:
Dolor, calor, enrojecimiento, incapacidad de movilizar la articulación y en ocasiones deformación de la misma. Todas las articulaciones pueden estar afectadas, desde la de la mandíbula hasta la del dedo pequeño del pie (ambas muy frecuentes).
Dos cosas las diferencian del resto de las artritis:
La afectación articular acostumbra a ser asimétrica, es decir si se afecta una rodilla no acostumbra a estar lesionada, simultáneamente, la otra rodilla, aunque sí puede presentar inflamación en otro momento de la evolución de la enfermedad.
El segundo carácter diferencial con el resto de las artritis es la lesión de las articulaciones interfalángicas distales(las que hay junto a las uñas). La artritis reumatoide y el resto de las artritis raramente lesionan esta articulación, que sólo se suele afectar en otra enfermedad muy frecuente que es la artrosis.
Si la inflamación ha tenido lugar en la columna, preferentemente en su unión con la pelvis (las articulaciones sacroilíacas), uno de los síntomas más dominantes es el dolor nocturno que hace levantar al paciente de madrugada, tras haber dormido 4 o 5 horas.
También es frecuente el dolor en los talones al levantarse y dar los primeros pasos, así como el dolor punzante en tórax con la respiración profunda.
| TABLA I Formas de presentación de la artritis soriásica |
| Poliarticular Tipo artritis reumatoideo Oligoarticular asimétrica Mutilante Espondilítica |
Otra manifestación articular es la rigidez al levantarse por la mañana de más de media hora de duración. Es difícil abrir y cerrar las manos; el movimiento de todas las articulaciones es como si estuviesen oxidadas y cuesta hasta coger el cepillo de dientes.
Además de los síntomas dérmicos y articulares existen síntomas generales y de otras localizaciones:
Afectación del estado general: En un brote inflamatorio es frecuente que se asocie cansancio, fatiga, e incluso fiebre si la inflamación de la articulación es muy aguda.
Atrofia muscular: La debilidad muscular y la atrofia puede ocurrir por desuso debido a la incapacidad de movilizar la articulación inflamada, o bien ser secundaria a medicaciones o al mal estado general y al cansancio.
¿CÓMO SE DIAGNOSTICA?
Primero demostrando que hay psoriasis, después demostrando que hay artritis y finalmente confirmando que las características clínicas y radiológicas corresponden a la artritis psoriásica.
Para un diagnostico cierto, las lesiones de la piel o de las uñas, han de ser confirmadas como psoriásicas.
Un enfermo con psoriasis y dolores articulares (artralgias) sin inflamación articular (artritis) no puede ser diagnosticado de artritis psoriásica.
En los análisis se encuentran pocos datos, destacando alteraciones inespecíficas de la inflamación: la velocidad de sedimentación globular (VSG), la proteína C reactiva (PCR) y otras, están ligeramente elevadas. Puede haber una ligera anemia, el nivel de ácido úrico en sangre puede estar alto y el factor reumatoide es negativo.
El diagnóstico viene dado por las características especiales de la artritis (asimétrica, articulaciones interfalángicas distales, etc.) en un paciente con psoriasis. Las radiografías cuando ya hay lesión articular son diferentes de las de otros tipos de artritis pero al principio no se diferencian.
¿QUÉ INFLUYE EN EL PROCESO?
A nivel de conversación de calle hay una lista enorme de factores que influencian positiva o negativamente en la evolución de la artritis: el clima, los nervios, el ajo, el tomate, el magnesio, el magnetismo, etc. Ninguno está confirmado ni parece tener relación con la actividad, la aparición o la remisión de la enfermedad.
Las situaciones de estrés y ansiedad empeoran la sintomatología de la psoriasis y es frecuente que se relacione el primer brote de artritis con un trastorno psicológico grave, como la muerte de un familiar o similar.
SÍNTOMAS IMPORTANTES A REFERIR AL MÉDICO
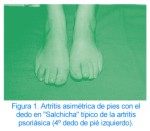
El enfermo que sufre psoriasis y nota que un dedo del pie se inflama, se pone rojo y adquiere la forma de "salchicha" aunque no duela, debe contarlo a su reumatólogo ya que frecuentemente es una de las primeras manifestaciones y en ocasiones la única de la artritis psoriásica.
Otro síntoma importante en un enfermo psoriásico, es la aparición de una lumbalgia (dolor lumbar) que le puede llegar a despertar por la noche. El 90% de la población sufre lumbalgias a lo largo de su vida que acostumbran a ceder en menos de diez días, pero mientras que las lumbalgias mecánicas (que no son por inflamación sino por alteración de la estructura) mejoran en reposo, la lumbalgia inflamatoria de la artritis psoriásica persiste aún estando quietos.
TRATAMIENTO
No comentaremos nada respecto al tratamiento de la lesión de la piel que queda fuera del contexto de esta publicación.
Medidas generales
El paciente con artritis psoriásica ha de tener los cuidados propios de toda persona enferma: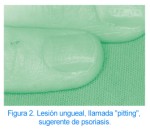
Tener cuidado con la posible depresión o desánimo frecuente, que puede aparecer en persona jóvenes que se encuentran limitadas y piensan que no tienen curación.
Considerar en su justa medida los trastornos sociales que rodean a un enfermo crónico tales como la pérdida del trabajo, la repercusión económica de la enfermedad, los problemas de pareja, los problemas de los hijos y de la familia, el aislamiento social, etc.
El médico encargado del paciente con artritis psoriásica ha de tener cuidado con las enfermedades asociadas a la misma como son la osteoporosis por inmovilidad, los problemas gástricos, los déficit alimentarios, etc.
El médico ha de atender al dolor, reducir la inflamación articular o lograr detener la evolución de la enfermedad, lo que no significa que desaparezca el dolor. Asimismo se debe realizar un programa para dar la mayor calidad de vida posible.
| TABLA II Tratamiento de la artritis psoriásica |
| Medidas generales Soporte psíquico Prevención de enfermedades asociadas Ortopedia Férulas y ortesis Cirugía protésica y sinovectomia Recuperación funcional Fisioterapia: Ejercicios y movilizaciones Terapia ocupacional Medicamentoso Antiinflamatorios Infiltraciones Fármacos de segunda línea |
Alivio sintomático
Cuando una articulación está inflamada requiere reposo. El reposo alivia el dolor y ayuda a bajar la inflamación. En ocasiones se ponen férulas de yeso para inmovilizar una articulación y lograr un reposo absoluto, lo que alivia considerablemente el dolor, pero provoca una importantísima atrofia muscular que será de lenta y difícil recuperación.
Otra medida física para el alivio sintomático, es la aplicación de frío sobre la articulación caliente. Aplicar hielo o bolsas térmicas fabricadas con tal fin, durante unos 10 minutos (no más ya que el frío también provoca quemaduras en la piel), puede aliviar el dolor con relativa rapidez. La electroterapia (microondas, ultrasonidos, láser...), el masaje y la quiropraxia o la osteopatia no son eficaces, pudiendo empeorar incluso la sintomatología articular. Pueden ser útiles para aliviar la contractura muscular que generalmente se asocia a la artritis; aún así se desaconsejan por el riesgo de daño articular irrecuperable que puede provocar la movilización brusca de una articulación dañada.
Reposo
Como hemos comentado, una articulación inflamada requiere reposo, pero también es necesaria la actividad muscular y el ejercicio físico diario para evitar la atrofia. La musculatura protege la articulación y acompaña su movimiento. La atrofia de la misma facilita la deformación y la incongruencia articular.
La fisioterapia y la recuperación funcional serán imprescindibles para lograr conseguir este objetivo. Los ejercicios isométricos (contracciones musculares sin movilizar la articulación), que ayudan a no perder fuerza y soslayan el movimiento de la articulación, son los más adecuados para las articulaciones afectadas. En las articulaciones no inflamadas se deben hacer ejercicios activos y contra resistencia, siempre valorando la capacidad de cada cual.
Se recomienda hacer ejercicio diario, unos 20 a 40 minutos, repartidos en dos veces al día. El hecho de tener una articulación inflamada no debe hacernos olvidar realizar gimnasia de las otras articulaciones.
Terapia ocupacional
Consiste en adaptar o adaptarse lo mejor posible a la enfermedad y sus consecuencias en la vida cotidiana. Trabajar el área motora mejorando la amplitud del movimiento, la fuerza y la resistencia muscular, buscar una correcta posición de las articulaciones lesionadas y corregir las deformidades. Se ha de incidir en el área sensorial a fin de disminuir el dolor y las alteraciones sensitivas. Se ha de cuidar el área cognitiva manteniendo las capacidades intelectuales y aplicar técnicas de cuidado articular. Se ha de trabajar en el área psicológica sociofamiliar, en el área de las actividades de la vida diaria para lograr una independencia del enfermo, en el área de la productividad para que pueda realizar su profesión y en el área del ocio como medio de expresión, distracción, socialización y mantenimiento de la autoestima.
Tratamientos farmacológicos
Inicialmente la artritis se trata con antiinflamatorios no esteroideos, es decir sin cortisona, la cual mejoraría la inflamación articular pero podría empeorar la psoriasis.
Son muchos los antiinflamatorios que pueden ser eficaces. La dosis y el tipo de fármaco puede ser diferente para cada individuo, pero siempre hay buscar el que cause menos efectos adversos.
En caso de no mejorar, puede entonces recurrirse a pequeñas dosis de corticoides, especialmente en aquellas artritis que afectan a las articulaciones de las manos. En muchos casos es preferible la aplicación de los mismos en forma de infiltraciones intraarticulares. Si la artritis no es controlada con el antiinflamatorio, se recurre a los fármacos llamados de segunda línea, que por mecanismos diversos y no muy bien aclarados interfieren en la cascada de la inflamación, logrando en un porcentaje significativo de pacientes una remisión de la enfermedad. Estos fármacos son lentos de acción y en ocasiones su eficacia no es evidente hasta 4 meses después de iniciado el tratamiento. Sus efectos adversos pueden ser graves, por lo que requieren una vigilancia clínica y analítica frecuente.
El más eficaz y rápido es el metotrexato, que en la actualidad el fármaco de elección, debiéndose vigilar principalmente la función del hígado.
La ciclosporina a dosis bajas es muy eficaz tanto para la psoriasis como para la artritis, debiéndose en este caso vigilar la función renal y la tensión arterial.
Los antimaláricos como la cloroquina o la hidroxicloroquina pueden ser eficaces, pero algunos pacientes presentan un rebrote de la psoriasis.
También pueden ser útiles las sales de oro, la sulfasalazina y la azatioprina.
Recientemente han aparecido fármacos inmunogenéticos que actúan a un primer nivel de la reacción antígenoanticuerpo, que parecen de gran futuro para evitar la progresión de la artritis.
Cirugía
Una articulación dañada se puede sustituir por una articulación artificial o prótesis. La indicación será en aquellos casos en los que la articulación sea incapaz de realizar su función, no por la deformidad. Es decir no se realizará por estética.
Las articulaciones que habitualmente se recambian son la cadera y la rodilla, menos frecuentemente las de los dedos de las manos y los hombros y en alguna ocasión extraordinaria la de los tobillos. El resto no acostumbran a realizarse.
Otro tipo de cirugía es la extirpación de la membrana sinovial inflamada (sinovectomía), que se realiza cuando se afectan vainas de los tendones, que da lugar a rotura de los mismos o bien cuando hay inflamación crónica que no se resuelve con los tratamientos médicos ni con las infiltraciones. Las lesiones de la piel no aumentan el riesgo de infección ni contraindican la intervención.
EVOLUCIÓN
La mayoría de los enfermos tienen buena evolución. La artritis no acostumbra a limitar la actividad laboral ni las relaciones sociales. Una pequeña proporción de pacientes necesita tratamiento continuado y son muy pocos los que padecerán deformaciones articulares que les limite alguna de sus funciones. El curso es muy difícil de predecir, ya que es irregular y variable en cada individuo.
COMENTARIO
El reumatólogo es el médico con mayor experiencia para establecer el diagnóstico de artritis psoriásica en sus diversas variantes y diferenciarla de las otras enfermedades articulares, así como para instaurar el tratamiento óptimo según el estado y momento de actividad de la enfermedad. El reumatólogo le remitirá a otros especialistas cuando sea necesario y le aconsejará en su momento acerca de la conveniencia de la cirugía. 95
